El último Informe epidemiológico sobre mortalidad COVID-19 difundido por el MSP da cuenta analiza los casos clínicos de los pacientes que fallecieron producto de la enfermedad. Elaborado por el Comité técnico para análisis de muertes por COVID-19, creado a tal fin realiza un pormenorizado detalle de los casos sospechosos o positivos de COVID-19 que tuvieron un desenlace fatal.
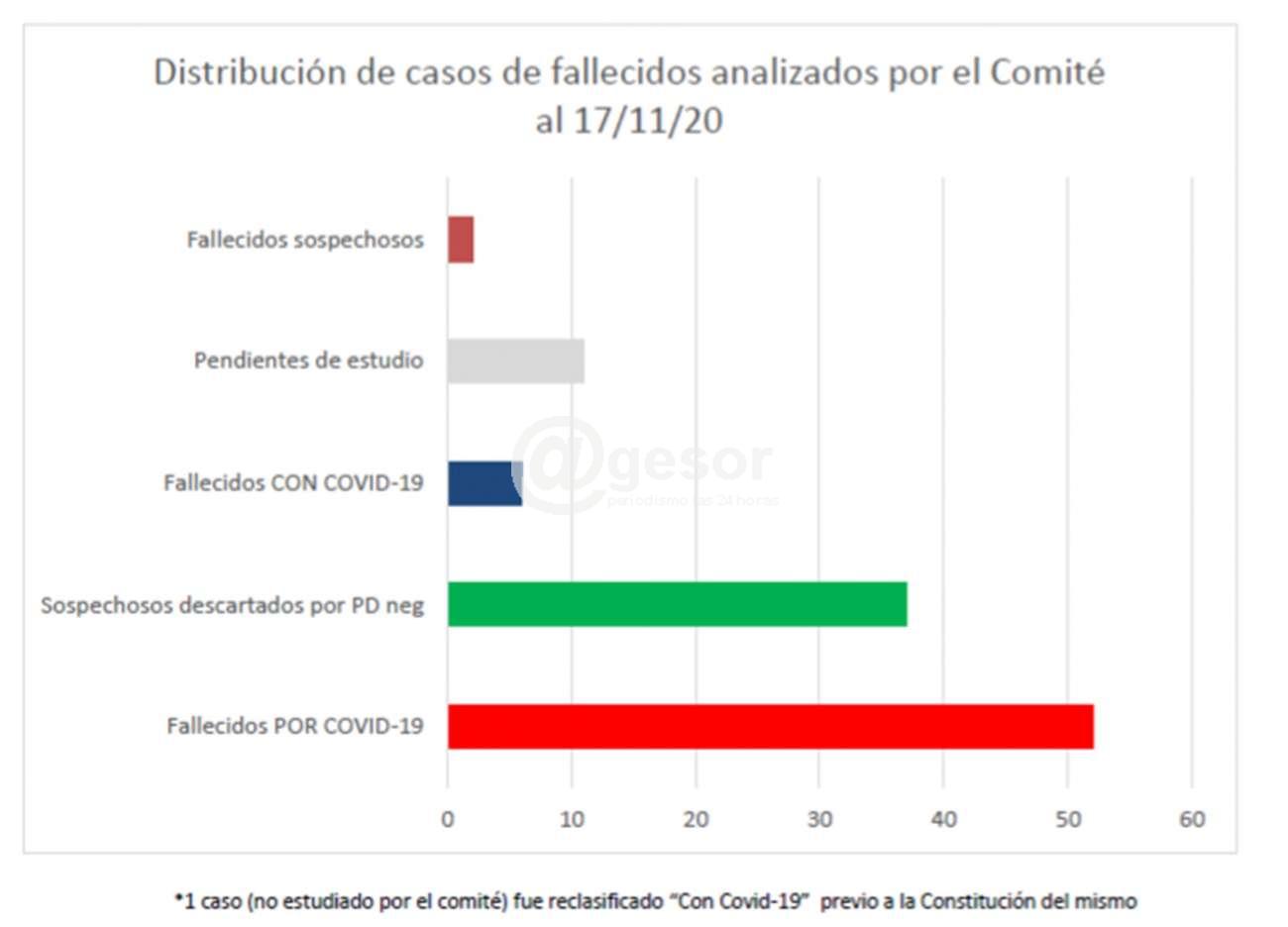
El informe si bien fue difundido este fin de semana tiene fecha de cierre el 17 de noviembre pasado, relevando 109 casos entre los confirmados como COVID-19 y los sospechosos. De los cuales 37 fueron catalogados como sospechosos, más un caso que “aún no fue estudiado por el Comité pero fue descartado previamente a la constitución del mismo
De los 71 casos, hasta el momento se analizaron por parte del Comité 60 casos, quedando pendiente de análisis y resolución 11 fallecidos (en espera de la Historia Clínica y entrevista con los médicos tratantes)”.
De estos casos se analizaron:Certificado de Defunción, Historia Clínica del Paciente, Entrevista con los médicos intervinientes del proceso asistencial”.
Detallando que de los 60 casos analizados se puede concluir que:
52 casos son Fallecidos POR enfermedad COVID 19: confirmados como CBM: Código CIE10 U07.1. Descripción: COVID-19, virus identificado, Caso confirmado con resultado positivo de la prueba).
44 de estos casos, fueron identificados en el Certificado de Defunción por el médico firmante.
Se incluyeron 8 casos:
1 caso que su Certificado de Defunción fue completado como causa A: Neoplasia estadio iv, inmunodeprimida, insuficiencia respiratoria por infección respiratoria COVID 19. Fue codificado inicialmente por la CIE 10 como C 80.9 (Descripción Cáncer sin identificar).
1 caso que su Certificado de defunción fue completado como causa
A.tumor de Mesenterio y codificado inicialmente como: D.37.2 Tumor de comportamiento incierto
1 caso que su certificado fue completado como causa A: Metástasis pulmonares y pleural y (Causa B: Cáncer de mama) codificado inicialmente como: C.50.9 Cáncer de mama
1 caso que su certificado fue completado como causa A Sepsis, (B: enfermedad Renal en Hemodiálisis), la secuencia no explicaba la muerte
2 casos que su certificado fue completado como causa A: Cáncer de Pulmón (C=34.9)
1 caso cuyo certificado fue completado como causa A: Insuficiencia Respiratoria y B: Sub oclusión intestinal, que luego de fallecido se obtiene el resultado de la prueba PCR y se reclasifica de acuerdo al a éste y su contexto epidemiológico
1 caso en que se había establecido como causa A: Shock Cardiogénico como consecuencia de (B) Cardiopatía Dilatada y luego de analizado se entendió que la secuencia no era la correcta.
Estos 8 casos, luego del análisis de las Historia Clínicas y el proceso asistencial, se reclasificaron de acuerdo a la cadena de acontecimientos que han llevado a la defunción como U.071: COVID -19
6 casos Fallecidos CON enfermedad COVID 19: En 6 casos se concluyó que de acuerdo a la cadena de acontecimientos los fallecidos cursaban la enfermedad COVID-19 (co-morbilidad) pero la Causa Básica de Muerte (CBM) es otra patología pre-existente. De éstos 4 casos fueron identificados por el médico firmante del CDe y 2 casos reclasificados por el Comité).
2 Fallecidos son sospechosos: 2 casos corresponden a la causa básica de muerte (CBM) Código CIE10 U07.2 (Descripción: COVID-19, virus sin identificar), Caso Sospechoso.
1 caso (no estudiado por el comité) fue reclasificado “Con Covid-19” previo a la Constitución del mismo
Análisis de Fallecidos COVID-19 Confirmados
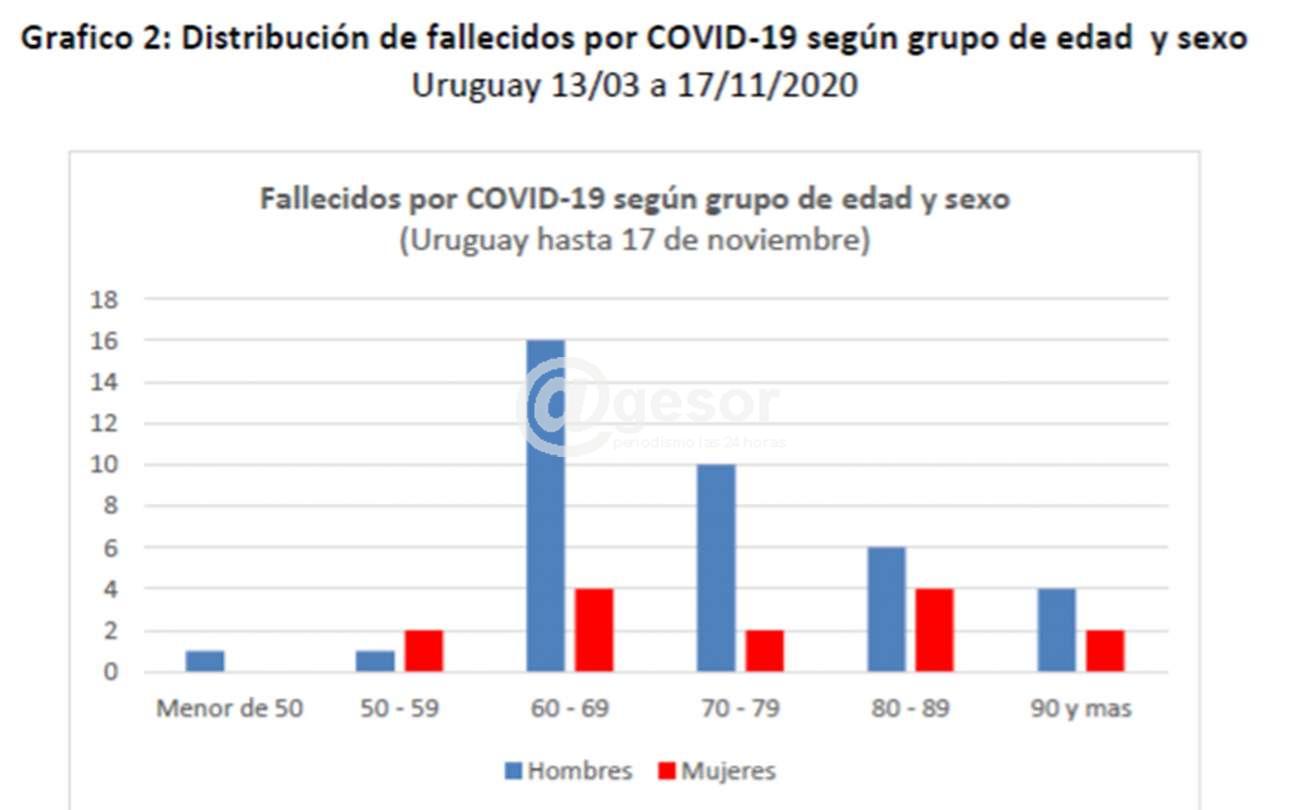
Del análisis de las principales variables para la caracterización de los fallecidos por CCOVID-19 (52 casos), surge que el promedio de edad es de 73,5 años de los cuales un 73% (38) tienen 65 años y más años. De los 52 casos 38 son hombres y 14 mujeres.
|
Grupo de edad |
Hombres |
Mujeres |
Total |
|
Menor de 50 |
1 |
0 |
1 |
|
50 - 59 |
1 |
2 |
3 |
|
60 - 69 |
16 |
4 |
20 |
|
70 - 79 |
10 |
2 |
12 |
|
80 - 89 |
6 |
4 |
10 |
|
90 y mas |
4 |
2 |
6 |
|
Total |
38 |
14 |
52 |
El 60 % de los fallecidos (24) residía en Montevideo, siguiendo en frecuencia los Departamentos de, Rivera (4), Maldonado y Canelones (3), coincidiendo con los lugares donde se han registrado brotes.
|
DEPARTAMENTO |
N |
|
Montevideo |
34 |
|
Rivera |
6 |
|
Maldonado |
3 |
|
Canelones |
3 |
|
Treinta y Tres |
2 |
|
Extranjero* |
2 |
|
Soriano |
1 |
|
Cerro Largo |
1 |
|
Total |
52 |
* Residencia: 1 en Filipinas y 1 Brasil
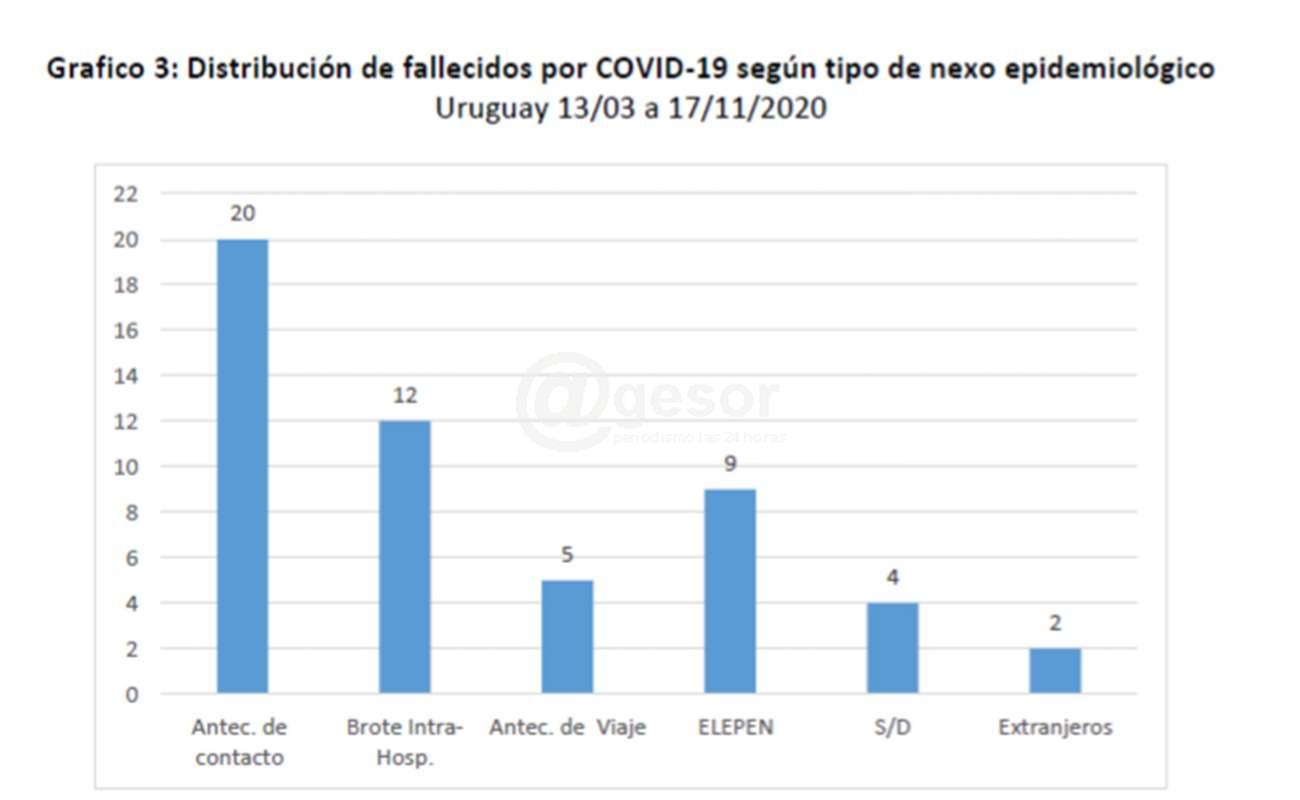
Del análisis del nexo epidemiológico, se destaca que aproximadamente en el 40% de los fallecidos se constató contacto con un caso COVID 19+ (20), seguidos por los casos que contrajeron la enfermedad en Brotes Intrahospitalarios (12), brotes en Establecimientos de larga estadía de personas mayores (ELEPEM) (9) y antecedentes de viaje (5).
Dos de los fallecidos eran extranjeros con contagio anterior al ingreso al país
|
Tipo de Nexo |
N |
% |
|
Antecedente de contacto COVID 19 + |
20 |
38.5 |
|
Brote Intra-Hospitalario |
12 |
23.1 |
|
Antecedente de Viaje |
5 |
9.6 |
|
Brote ELEPEM |
9 |
17.3 |
|
No se constata |
4 |
7.7 |
|
Extranjeros |
2 |
3.8 |
|
Total |
52 |
100 |
La distribución de Fallecidos COVID-19 según prestador que brindo la atención médica es la siguiente:
|
PRESTADOR |
N |
|
MUCAM |
11 |
|
CASMU |
9 |
|
Asociación Española |
8 |
|
ASSE |
8 |
|
Asistencial Médica de Maldonado |
2 |
|
H. EVANGELICO |
2 |
|
MP |
2 |
|
CASMER |
2 |
|
Hospital Británico |
1 |
|
CAMCEL |
1 |
|
COSEM |
1 |
|
CRAME |
1 |
|
UNIVERSAL |
1 |
|
CASA DE GALICIA |
1 |
|
SUMMUN |
1 |
|
IAC |
1 |
|
Total |
52 |
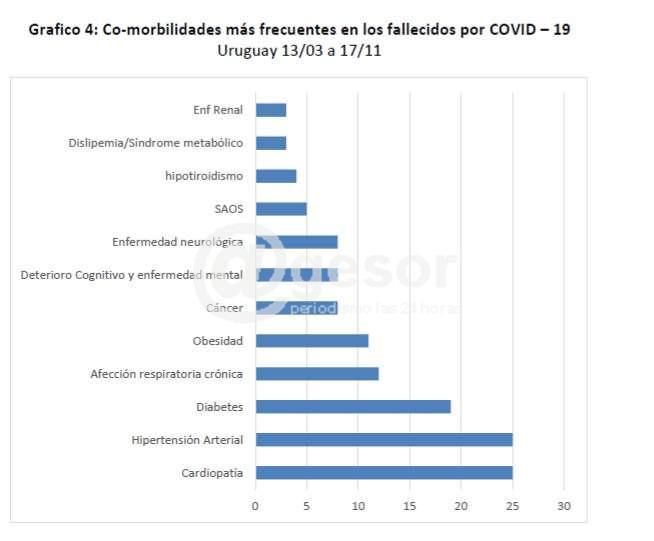
Del análisis de las co-morbilidades, se destaca que el 100% de los casos analizados presentan co-morbilidad registrada.
|
Comorbilidades presentes en los fallecidos por COVID 19 |
N |
% |
|
Cardiopatía |
25 |
48.1 |
|
Hipertensión Arterial |
25 |
48.1 |
|
Diabetes |
19 |
36.5 |
|
Afección respiratoria crónica |
12 |
23.1 |
|
Obesidad |
11 |
21.2 |
|
Cáncer |
8 |
15.4 |
|
Deterioro Cognitivo y enfermedad mental |
8 |
15.4 |
|
Enfermedad neurológica |
8 |
15.4 |
|
SAOS |
5 |
9.6 |
|
hipotiroidismo |
4 |
7.7 |
|
Dislipemia/Síndrome metabólico |
3 |
5.8 |
|
Enf Renal |
3 |
5.8 |
Las Principales características del Proceso Asistencial en los fallecidos por COVID – 19 es la siguiente:
|
Variable |
Frecuencia |
|
Fallecidos que tuvieron internación en CTI |
32 |
|
Fallecidos que tuvieron internación solo en cuidados moderados |
20 |
|
Promedio de días desde el inicio de los síntomas y el ingreso* |
5.4 |
|
Promedio de Días Cama Ocupados en Internación total** |
17 |
|
Promedio de Días Cama Ocupados en Cuidados CTI*** |
20 |
|
Promedio de días entre inicio de síntomas y Fallecimiento |
21 |
*Se excluyó 1 caso que se desconoce el inicio de síntomas, 1 que curso asintomático y
en los casos de brote I-H se tomó como fecha de ingreso la fecha del resultado de la Prueba +
** Rango: 1 a 99 días
***Rango 1 a 99 días (n= 29)
Análisis de Fallecidos “Probables o Sospechosos Covid-19”
Hasta el momento se analizaron 37 fallecidos que en la certificación de la defunción, el médico firmante había catalogado como “probable o sospechosos de COVID-19”.
Luego de recibido el Certificado de Defunción, se confirmó (por parte del Dpto. de Vigilancia Epidemiológica) el resultado de la prueba PCR Negativo en 36 casos. En 1 caso el análisis clínico epidemiológico, y la evolución del proceso asistencial permitieron descartarlo.
Todos fueron reclasificados de acuerdo a la información del certificado de defunción y la Historia Clínica. De éstos 9 casos no habían sido reportados al Sistema de Vigilancia.
En 2 casos no se pudo aclarar la Causa de Muerte, por carecer de realización de Prueba diagnóstica y en los que el análisis de la historia clínica, no permitía confirmar ni descartar la causa. Las dos fueron muertes en domicilio, y uno de los casos no fue notificado al sistema de vigilancia.
Aspectos Clínico-epidemiológicos
Todos los casos fallecidos presentaban comorbilidades que han sido descritas como factores asociados a una evolución más grave y muerte.
En cuanto al nexo epidemiológico, solamente en 4 casos no fue posible encontrarlo.
Hubo a la fecha 12 fallecidos provenientes de un brote intra- hospitalario.
En forma general la presentación inicial ha sido con síntomas generales o respiratorios leves que luego fueron seguidos de síntomas respiratorios bajos y de alerta en diferido (7 a 12 días luego del inicio de los síntomas).
Tanto en esta presentación en diferido, como en las más tempranas, pudo evidenciarse en algunos casos una fase de disociación entre el estado funcional respiratorio (ausencia de elementos de aumento del trabajo respiratorio y polipnea) y la severidad de la hipoxemia.
Además, en algunos casos la presencia de crisis de disnea o desaturación transitorias, especialmente si se presentan en más de una ocasión, se han seguido de un rápido deterioro con insuficiencia respiratoria de rápida instalación, haciendo necesario un estado de alerta importante por parte del equipo asistencial y prestar atención a síntomas que pueden no objetivarse clínicamente.
Un patrón de presentación con internación entorno a los 6-7 días de evolución de los síntomas y un patrón de agravación posterior entorno a los 14 días se ha observado en forma frecuente entre los fallecidos.
La persistencia de fiebre o taquicardia luego de los 6-7 días y la presencia de resultados de exámenes que pongan en evidencia una actividad inflamatoria exacerbada se ha observado en algunos casos fallecidos. Los valores paraclínicos a tener en cuenta son:
- linfopenia mantenida o progresiva,
- aumento significativo de la PCR (mayor a 150-200),
- aumento muy significativo de dimeros D (mayor a 1000),
- aumento de LDH a valores mayores a 250 UI/L
- aumento de ferritina (valores mayores a 10.000).
En los casos asintomáticos y con la paraclínica descripta, el rol pro-activo de los laboratorios podría colaborar en la identificación temprana de casos donde la infección pudiera estar jugando un rol patogénico (no de comorbilidad)
Un aspecto analizado en el comité y que se sugiere comunicar a los prestadores, es la necesidad de seguimiento durante la internación en cuidados moderados muy cercano, con medición de parámetros objetivos (saturometría de pulso, frecuencia respiratoria, frecuencia cardiaca y temperatura corporal) y con valoración por un equipo experimentado.
Este control, debe ser al menos 2 veces por día, preferentemente con médico en sistema de guardia interna si el número de casos aumenta. Esta valoración junto con los exámenes anteriormente mencionados permitiría una detección temprana y oportuna de los casos en riesgo de deterioro, buscando evitar los traslados y la realización de maniobras de intubación en forma no programada y reanimaciones en áreas no óptimamente equipadas.
La mayoría de los fallecidos han desarrollado en la evolución injuria renal severa y se hace muy necesario estar atento al ajuste de las dosis de medicamentos a esta situación, especialmente de medicación de alto riesgo como anticoagulantes entre otros.
La casi totalidad de los fallecimientos han ocurrido en situación de shock refractario, en algunos acompañados de Insuficiencia respiratoria también refractaria. Este deterioro final en algunos casos se ha asociado a sobreinfección bacteriana intrahospitalaria, documentándose bacteriemias o probables neumonías asociadas a la ventilación mecánica, ambas por enterobacterias (Klebsiella pneumoniae, Enterobacter cloacae).
Tomando en cuenta el contexto epidemiológico la presencia de linfopenia en ausencia de otras causas que pudieran explicarla podrían ser orientadoras de la presencia infección por COVID 19 especialmente ante la ausencia de síntomas sugestivos de la misma.
Aspectos del registro en el Certificado de Defunción (CD)
Con respecto al registro en el CD de los fallecidos “por COVID” como causa de muerte o “con COVID 19”, analizados en el Comité, se verifican problemas de calidad, que en términos generales son similares a los identificados en el resto de las causas, a pesar de la implantación desde 2016 del nuevo sistema de certificación electrónica y el nuevo marco normativo dado por la Ley Nº 19.628 y el Decreto 276(019 que la reglamenta.
Los errores más frecuentemente encontrados en los CD analizados son:
- a) Específicamente vinculado al COVID 19.
- Se observan situaciones en donde no se registró si se trató de un diagnóstico de COVID-19 sospechoso o es un caso confirmado.
- Otro error observado tiene implicancias hacia terceros, especialmente empresas fúnebres y personal de cementerios y comprende en no clasificar el CD con el código C cuando ello corresponde, tal como lo establece el artículo 6 del Decreto 431/011, sobre tratamiento del cadáver y procedimientos de inhumación.
- Omisión en el registro de comorbilidades.
- b) Otros errores generales similares en otras causas
- El uso de abreviaturas y siglas.
- El registro de las causas de muerte con una secuencia invertida, o sin lógica en la secuencia de causas, o con una secuencia improbable desde el punto de vista clínico
- El registro de más de una causa en una misma línea.
- La falta del intervalo temporal de los eventos que se registran, lo que no solo colabora en la codificación, sino que ayuda al médico a razonar en cada caso, la secuencia de acontecimientos a registrar.
Estos errores dificultan la adecuada codificación de las causas de muerte y repercuten en la calidad de las estadísticas de mortalidad.
Por Comité Técnico: Dra. Ima León, Dr. Oscar Gianneo, Dra. Adriana Misa, Dr. Henry Albornoz, Prof. Dr. Jorge Facal, Prof. Dr. Julio Medina, Prof. Dr. Hugo Rodríguez.